La pancreatite acuta
La pancreatite acuta ha conosciuto un progressivo calo della mortalità dall’inizio del secolo scorso. La mortalità è, infatti, scesa dal 60% circa dei primi trentacinque anni del secolo al 20% fino al 1960 circa, per poi scendere gradualmente all’attuale 10% circa. Ma non è tutto oro quello che luccica, dato che il calo importante della mortalità a metà anni ’30 è dovuto all’introduzione nella pratica clinica del dosaggio dell’amilasi. Sono state così diagnosticate molte pancreatiti acute lievi che prima sfuggivano all’osservazione, e che guarivano regolarmente, diluendo notevolmente il numero delle pancreatiti gravi responsabili della mortalità. Un’altra svolta importante è avvenuta con l’introduzione della TAC che ha permesso di diagnosticare la presenza di necrosi pancreatica e quindi un migliore inquadramento delle forme severe. Come vedremo il trattamento della pancreatite acuta ha risentito molto di questa evoluzione.
Con il termine pancreatite acuta si definisce un processo infiammatorio acuto a carico del pancreas, con variabile coinvolgimento dei tessuti peri-pancreatici e/o degli organi a distanza.
Una prima classificazione concordata ad Atlanta nel 1992 è stata aggiornata nel 2013. L’aggiornamento da un lato conferma l’esistenza di due forme di pancreatite acuta, la pancreatite edematosa interstiziale e la pancreatite necrotizzante, dall'altro distingue due fasi nell'evoluzione della pancreatite acuta:
Fase iniziale: dura in genere una settimana, ma può estendersi anche alla seconda settimana, ed è caratterizzata dall'infiammazione sistemica dovuta alla produzione di citochine attivata dall'infiammazione del pancreas. Con il persistere dell’infiammazione sistemica aumenta il rischio di sviluppare un' insufficienza d’organo (insufficienza polmonare con necessità di assistenza respiratoria, insufficienza renale con necessità di dialisi, insufficienza cardiovascolare con necessità di terapia specifica). A sua volta l’insufficienza d’organo può essere di breve durata (fino a 48 ore) o persistente (oltre 48 ore). Anche se alterazioni locali possono essere identificate a livello pancreatico, non sono determinanti riguardo alla severità della malattia come nella classificazione di Atlanta.
Fase tardiva: E’ caratterizzata dalla persistenza dei segni sistemici di infiammazione o dalla presenza di complicanze locali.
A ciascuna delle due fasi corrisponde un picco di mortalità legato alla malattia.
L’incidenza della pancreatite acuta è intorno ai dieci casi (con oscillazioni comprese tra cinque e trentacinque casi) per 100.000 abitanti per anno. L’età più colpita è quella tra i quaranta e i cinquanta anni, con un rapporto tra sesso maschile e femminile di 1,9/1 (0,6/1 per la pancreatite biliare).
Si conoscono due fattori eziologici principali che, da soli e in percentuale variabile da regione a regione, sono responsabili del 65-85% delle pancreatiti acute: la calcolosi della colecisti e l’alcool. Le restanti pancreatiti acute possono essere dovute a:
1. Interventi addominali (sulla via biliare, sullo stomaco, sull’intestino, sul fegato) o toracici (polmone, mediastino, cuore).
2. Traumi addominali.
3. Interventi endoscopici sulla papilla di Vater.
4. Ostruzione parziale del Wirsung per tumori, papilliti, odditi, parassiti, corpi estranei, malformazioni congenite, ostacolato scarico duodenale.
5. Malattie infettive: parotite, epatite virale, altre (virus coxsackie, echo, etc.).
6. Malattie metaboliche: ipertrigliceridemia, ipercalcemia, insufficienza renale, trapianto renale, chetoacidosi diabetica.
7. Uso di alcuni farmaci: azatioprina, sulfonamidi, diuretici tiazidici, furosemide, estrogeni, tetracicline, acido valproico, pentamidina, etc.
8. Da tossici: veleno di scorpione, anticolinesterasici.
9. Malattie immunologiche e allergiche: Lupus eritematoso sistemico, angioite necrotizzante, porpora trombocitopenica idiopatica.
La causa della pancreatite acuta rimane purtroppo sconosciuta nel 5-15% dei pazienti nonostante sia stato eseguito lo studio più accurato possibile. In questi casi è consigliabile inviare il/la paziente a un centro di riferimento per un migliore approfondimento delle possibili cause.
Per calcolare il momento di inizio della pancreatite acuta ci si deve riferire al momento di comparsa del dolore addominale, e quindi non al momento del ricovero o a quello della diagnosi.
- Lieve: rapida risoluzione senza complicanze e senza insufficienza d’organo. Dimissione entro la prima settimana.
- Moderatamente severa: o insufficienza d’organo transitoria o complicanze sistemiche o locali. Può risolversi senza interventi o può richiedere cure specialistiche prolungate. Mortalità bassa.
- Severa: caratterizzata da insufficienza d’organo persistente. Mortalità 36-50%. Se si associa necrosi infetta la mortalità è ancora più elevata.
Il sintomo principale della pancreatite acuta, presente nel 90-95% dei pazienti è il dolore. Si tratta di un dolore continuo, ingravescente fino a diventare insopportabile, localizzato all’epigastrio e irradiato posteriormente alla base del torace. La severità del dolore obbliga il Medico a un precoce trattamento analgesico anche per prevenire l’insorgenza di uno shock. Abitualmente sono presenti nausea e vomito (80%), febbre (75%), difesa addominale, distensione dell’addome, tachicardia (due terzi dei pazienti), ittero (un terzo dei pazienti), dispnea o shock (10%), emorragia digestiva (5%). Nella forma più severa è presente spesso una massa epigastrica palpabile.
La diagnosi si basa sulla positività di almeno due dei seguent fattori:
1) Quadro clinico caratteristico (vedi sintomi).
2) Valore degli enzimi pancreatici (amilasi pancreatica e/o lipasi) superiore a 3 volte quello normale
3) Reperto morfologico (Eco, TAC, raramente RMN) d’infiammazione pancreatica e/o peripancreatica. Maggiore è l’elevazione degli enzimi pancreatici, maggiore è la probabilità di una diagnosi corretta. Esistono tuttavia pancreatiti acute, anche severe, in cui manca un aumento significativo degli enzimi pancreatici nel sangue. Non esiste alcuna relazione tra severità della malattia e valore degli enzimi pancreatici nel sangue: valori molto elevati possono essere presenti nella forma lieve e valori aumentati solo di poco possono essere riscontrati nella forma severa. Normalmente i valori si normalizzano in tutti i pazienti nell’arco d’alcuni giorni. In caso di positività del quadro clinico e degli enzimi pancreatici, la TAC, o RMN, non è indispensabile per la diagnosi e può essere programmata senza urgenza.
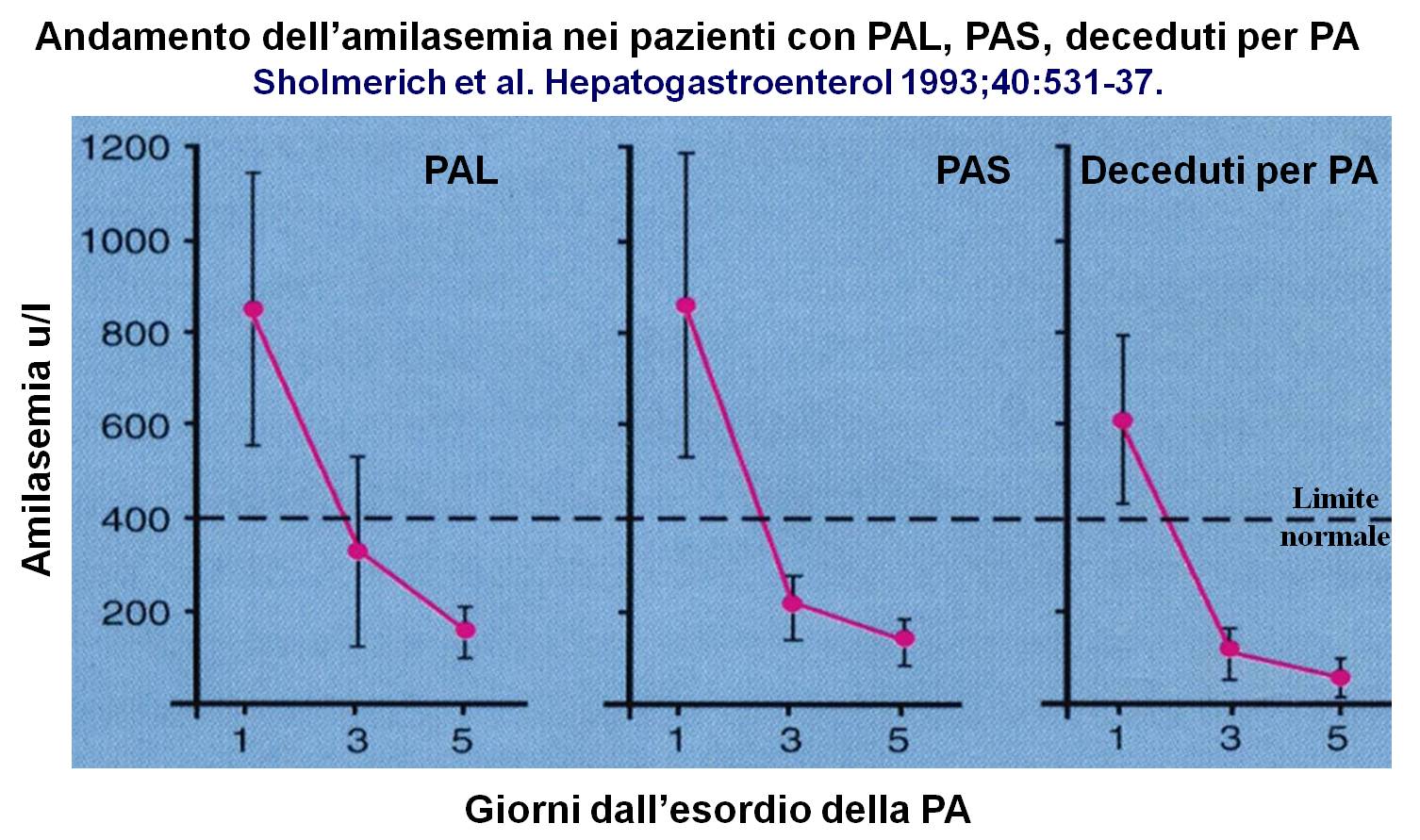
Amilasemia e severità della pancreatite acuta. Le tre curve mostrano l’andamento dell’amilasemia nei primi cinque giorni di decorso della malattia nei paziente con forma lieve (a sinistra) severa (al centro) e nei pazienti deceduti a causa della pancreatite (a destra).
Bisogna ricordare che l’aumento dell’amilasi non è specifico della pancreatite acuta, ma si può trovare in molte altre condizioni (Ulcera perforata, occlusione intestinale, infarto intestinale, colecistite acuta, parotite, insufficienza renale, macroamilasemia, rottura di gravidanza ectopica, acidosi diabetica, alcoolismo, epatite/cirrosi epatica, assunzione di oppiacei). Oltre al dosaggio dell’amilasi pancreatica (o se possibile della lipasi o di entrambe) è utile eseguire, assieme agli esami di routine, la misurazione della PCR (Proteina C Reattiva) e della Fosfatasi Alcalina, quest’ultima per orientare verso un’eziologia biliare della pancreatite. Dal punto di vista degli esami strumentali, trattandosi di un addome acuto è in genere utile eseguire un addome a vuoto (“in bianco”) per escludere una perforazione intestinale.
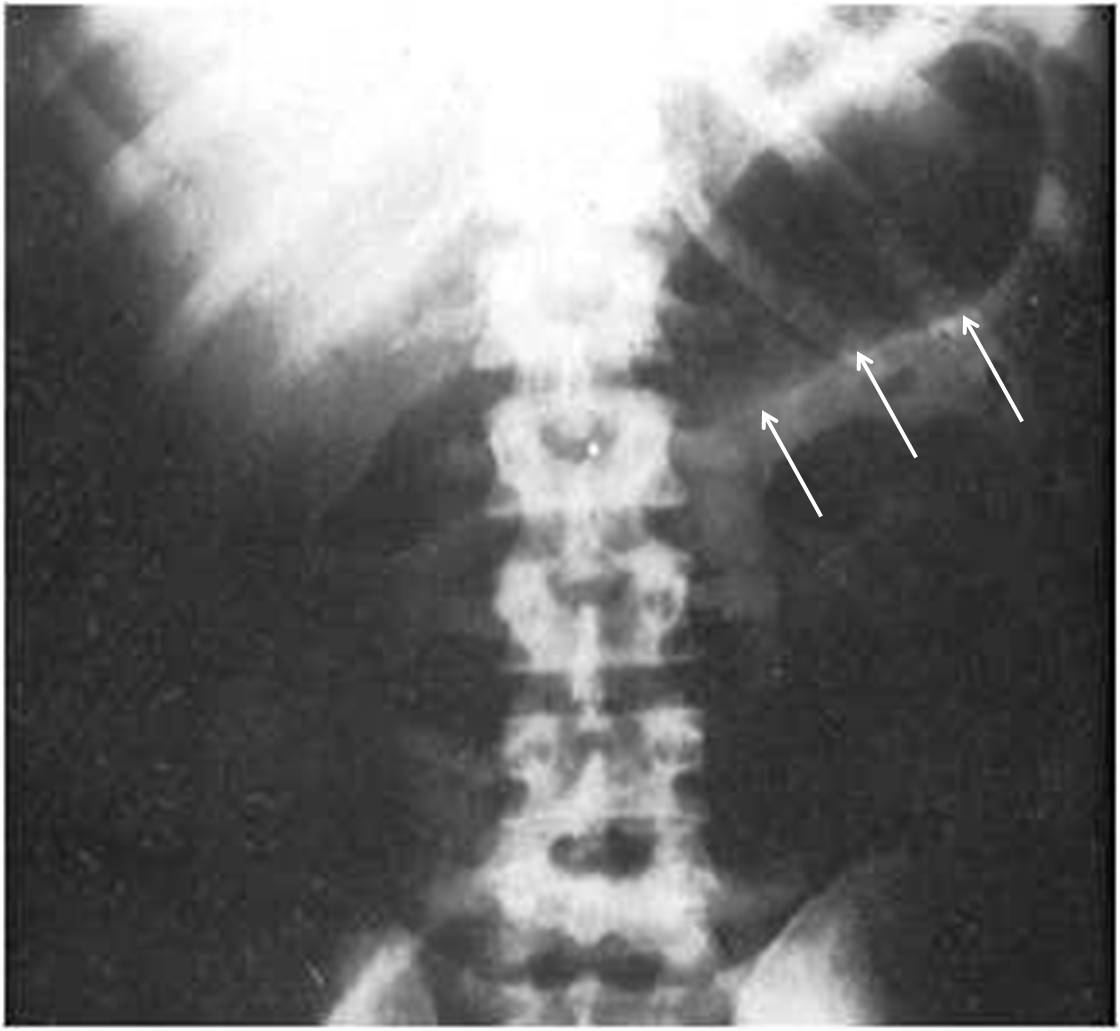
Addome a vuoto di un paziente con pancreatite acuta. La paralisi intestinale conseguente all’infiammazione pancreatica si manifesta con il colon trasverso disteso e immobile.
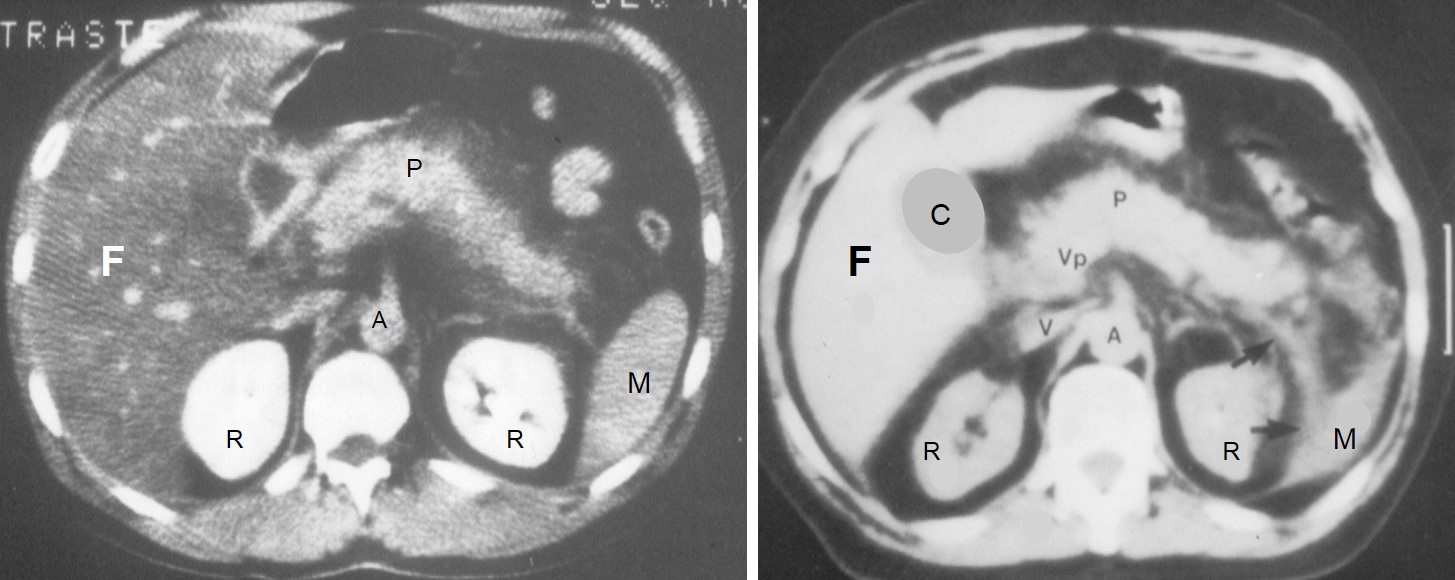
TAC addome di paziente con pancreatite acuta edematosa. A sinistra senza mdc, a destra dopo mdc. Il pancreas (P) prende contrasto in modo omogeneo. F = fegato; C = colecisti; M = milza; R = rene; A = aorta; V = vana cava; Vp = vena Porta
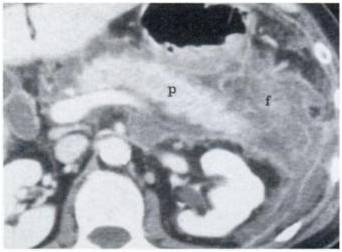
TAC addome di paziente con pancreatite acuta associata a raccolte fluide (f) peripancreatiche. Il pancreas (P) prende contrasto in modo omogeneo.
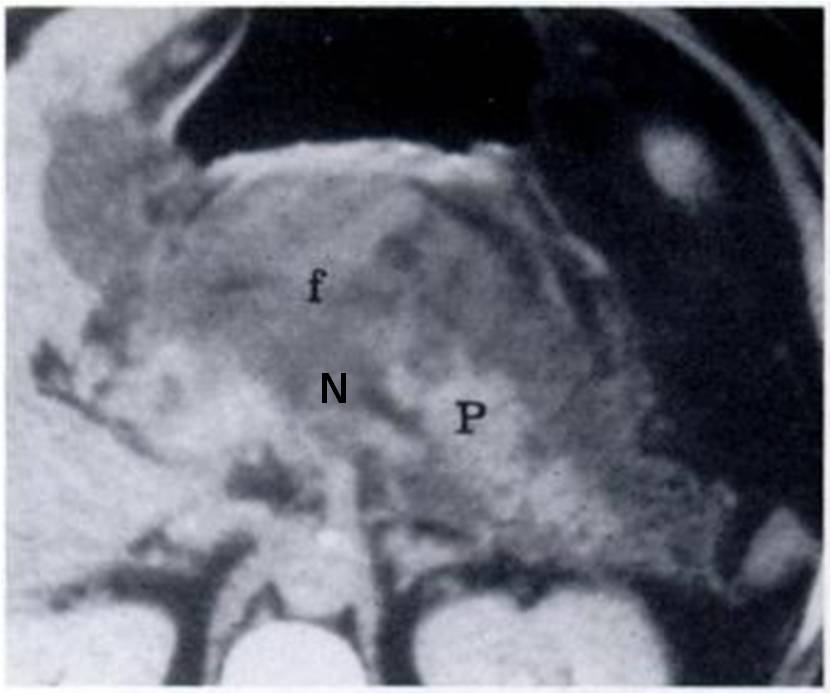
TAC addome di paziente con pancreatite acuta associata a necrosi (N) e a raccolte fluide (f) peripancreatiche. Solo una parte del pancreas (P) è ancora sana e prende contrasto.
L’ecografia è importante soprattutto per diagnosticare un’eventuale eziologia biliare della pancreatite e andrebbe eseguita in tutti i pazienti. La TAC con mezzo di contrasto è fondamentale per definire la presenza e l’estensione della necrosi, e/o la presenza di raccolte fluide peripancreatiche. Non deve essere eseguita troppo precocemente (bisogna attendere almeno 48/72 ore dall’esordio, ma la migliore discriminazione tra forme necrotiche e non si ottiene dopo 5-7 giorni) per non perdere le lesioni necrotiche che richiedono tempo per manifestarsi. La diagnosi differenziale va posta con tutta una serie di malattie addominali acute: l’ulcera perforata, l’occlusione o l’infarto intestinale, la colecistite acuta, la parotite con screzio pancreatico, l’insufficienza renale, la rottura di una gravidanza ectopica, l’acidosi dello scompenso diabetico, ecc. Sia pure raramente, può accadere che solo la laparotomia esplorativa consenta di accertare la diagnosi.
La valutazione della prognosi richiede tempo, dato che l’evoluzione della malattia è all’inizio difficilmente prevedibile. Malgrado siano stati elaborati diversi sistemi per la valutazione delle severità della pancreatite (Ranson, Apache-2, PCR, ecc), una stima sufficientemente attendibile è purtroppo possibile solo dopo 24-48 ore e, talora, almeno dopo una settimana dall’esordio.
Premesso che le raccolte possono contenere sia materiale liquido che solido (necrotico), lo studio ideale delle raccolte si esegue con la RNM.
1) Raccolte fluide peripancreatiche: sono raccolte prive di parete e di materiale necrotico. Possono essere singole o multiple di dimensioni variabili. Di solito si risolvono spontaneamente.
2) Pseudocisti pancreatiche: compaiono dopo almeno 4 settimane, hanno una parete e non contengono materiale necrotico. Possono risolversi spontaneamente ma possono anche complicarsi (rottura, emorragia da pseudoaneurisma, compressione di organi addominali).
3) Raccolte acute necrotiche: si sviluppano nelle prime 4 settimane, somigliano alle raccolte fluide peripancreatiche ma contengono materiale necrotico.
4) Raccolte capsulate: si sviluppano dopo almeno 4 settimane, hanno una parete e contengono materiale necrotico.
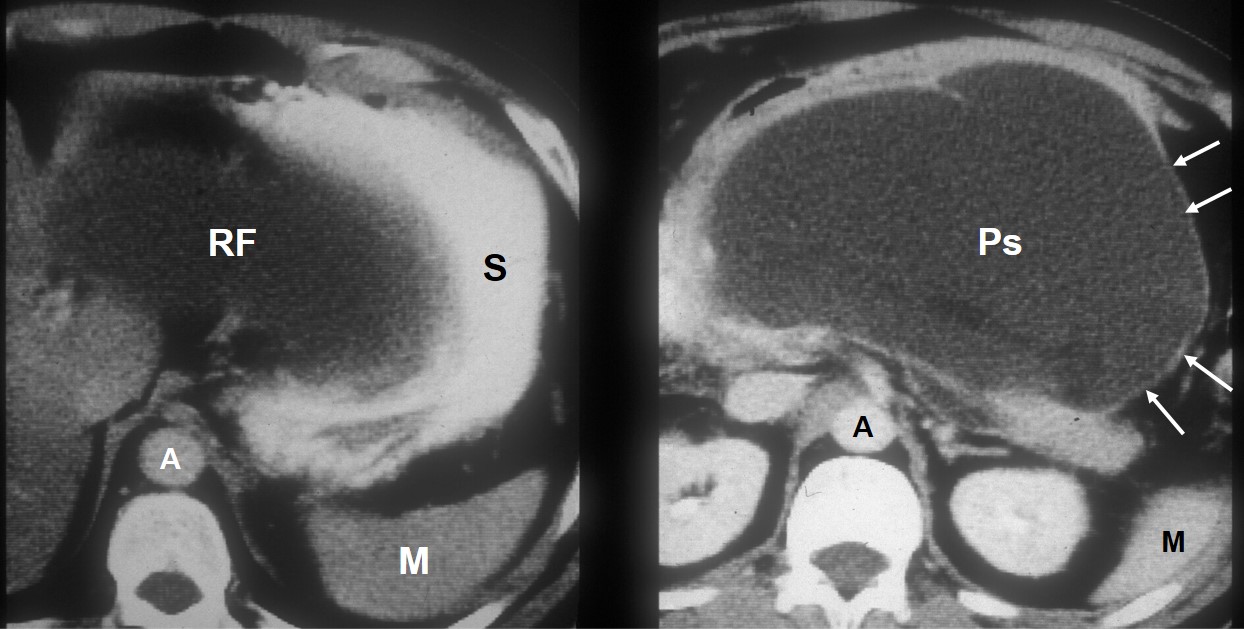
TAC addome di paziente con pancreatite acuta. A sinistra voluminosa raccolta fluida (RF) che impronta lo stomaco (S). A destra, oltre quattro settimane dopo, voluminosa pseudocisti (PS) le cui pareti si impregnano con il mezzo di contrasto (frecce). A = aorta; M = milza.
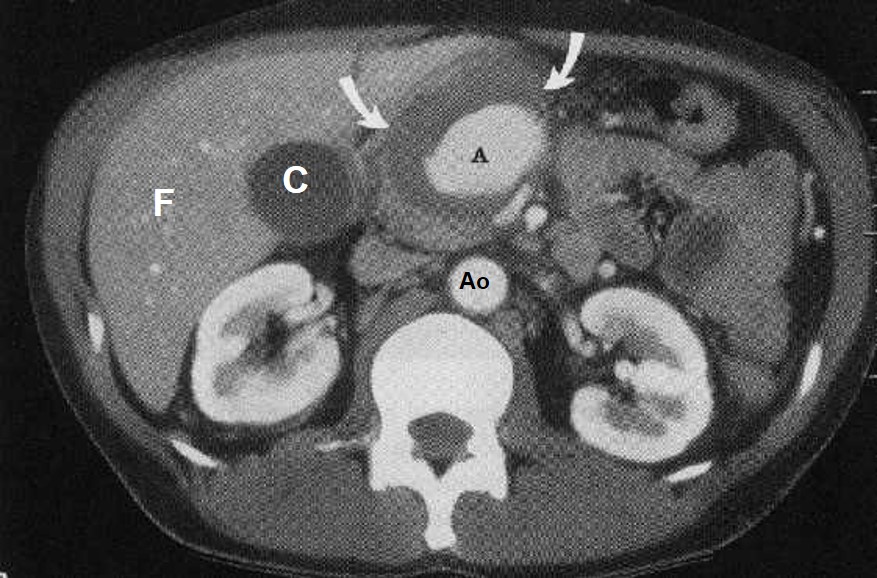
TAC addome di paziente con pancreatite acuta severa e necrosi colliquativa della testa del pancreas, con voluminoso pseudoaneurisma (A) dentro una pseudocisti in formazione (frecce) F = fegato; C = colecisti; Ao = aorta.
Il pendolo del trattamento della pancreatite acuta ha oscillato notevolmente nel corso del secolo appena trascorso. Nei primi trenta anni circa la chirurgia ha rappresentato il trattamento quasi obbligato, tanto che Moynhian scriveva nel 1925 “LA GUARIGIONE DI QUESTA MALATTIA, AL DI FUORI DELL’INTERVENTO, E’ COSI’ RARA CHE NESSUN PAZIENTE ANDREBBE LASCIATO NON TRATTATO”. Nei successivi trenta anni la chirurgia è stata decisamente messa da parte, ed ha ripreso un ruolo importante solo dagli anni ’70 e, soprattutto, grazie ai dati morfologici forniti dalla TAC. Dagli anni ’90 si è assistito a un’ulteriore inversione di tendenza, con progressivo spostamento del pendolo verso la terapia medica, grazie al massiccio utilizzo della terapia intensiva in Reparti appositamente attrezzati. Si è così arrivati al supporto prolungato con le macchine sia della respirazione sia della funzione renale, oltre ad un monitoraggio costante di tutti i parametri vitali. Il paziente è mantenuto a digiuno e nutrito per via parenterale. Si è anche costatato che la chirurgia diventa tanto più semplice, e meno rischiosa per il paziente, quanto più tardivamente viene eseguita grazie alla demarcazione del tessuto non vitale da quello sano.
Nel trattamento iniziale è importante una idratazione aggressiva del paziente per prevenire, nei limiti del possibile, i danni da ipoperfusione dei tessuti e l’evoluzione verso la forma severa della pancreatite acuta. In caso di persistenza o aggravamento dei sintomi, dopo alcuni giorni viene iniziata la nutrizione enterale tramite sondini appositi; solo se non tollerata si passa alla nutrizione parenterale. In caso di rapida risoluzione dei sintomi si può iniziare con cautela la nutrizione per os. La terapia antibiotica profilattica non è consigliata e può essere iniziata solo in caso di infezione documentata delle vie biliari, delle vie urinarie, polmonari o legate ai cateteri venosi.
Il trattamento endoscopico (ERCP: Colangio-Pancreatografia Retrograda Endoscopica) della colangite acuta o della ostruzione della via biliare da calcoli deve essere eseguito entro le 24-48 h. Non deve essere proposto in assenza delle due condizioni sopra elencate.
La terapia intensiva in rianimazione dei casi più gravi dovrebbe essere eseguita in Centri con grande esperienza della patologia.
Le indicazioni attuali al trattamento radiologico o chirurgico o endoscopico sono sostanzialmente tre:
1) La necrosi infetta dimostrata radiologicamente o mediante prelievo di materiale con una puntura percutanea.
2) Il fallimento della terapia medica intensiva protratta per un periodo adeguato.
3) L’impossibilità di escludere, con ragionevole certezza, che il quadro clinico sia dovuto a una patologia severa diversa dalla pancreatite acuta (peritonite da perforazione, occlusione intestinale, necrosi intestinale, colecistite acuta gangrenosa, etc.)
Il trattamento è mirato alla rimozione del materiale necrotico infetto e a un’accurata toilette dell’area pancreatica. La toilette può essere mantenuta o con il lavaggio continuo o con successivi trattamenti. Negli ultimi anni si è assistito a un fiorire di metodiche mini-invasive supportate dalla radiologia e/o dall’endoscopia per ridurre il trauma chirurgico assicurando contestualmente un’adeguata rimozione del materiale necrotico e infetto. Il confronto con le metodiche chirurgiche tradizionali è ancora in corso, e in ogni caso non sembra possano essere impiegate in tutti i pazienti. Essendo la pancreatite acuta severa relativamente rara, ed essendo il suo trattamento molto impegnativo sia dal punto di vista rianimatorio che interventistico, sarebbe consigliabile concentrare i pazienti con pancreatite acuta severa in Centri specializzati. Questo consentirebbe di ottimizzare il trattamento medico intensivo, di ridurre al minimo indispensabile le indicazioni chirurgiche, di abbassare la mortalità di questa malattia che, nella forma severa, rimane in ogni caso elevata. Una volta risolta la pancreatite acuta è importante rimuovere i fattori di rischio per un’eventuale ricaduta. Così la calcolosi della colecisti va risolta con la colecistectomia preferibilmente entro 30 giorni dalla risoluzione della pancreatite. Negli altri casi è importante eliminare, se possibile, il fattore scatenante della pancreatite.
